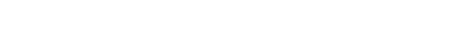低侵襲・高分解能の超音波が変える、消化管診断の常識
川崎医科大学 検査診断学 教授/畠 二郎先生
今から30年前。超音波では見えないことが常識だった消化管を超音波で見ようとした医師がいました。
現川崎医科大学 検査診断学 教授の畠二郎先生です。
超音波診断のエキスパートであり、超音波診断装置を臨床現場でフレキシブルに使うPOCUSを提唱する畠先生に消化管疾患における超音波の可能性とそこで求められる装置のありかたについて伺いました。

急性腹症にも超音波なら診断を下せる
一般的に消化管の検査といえば、バリウムを飲んだり、胃内視鏡検査を連想される方が多いと思います。昔は教科書的なテキストにも超音波で消化管は見えないと記してありましたし、当時の日本医師会の会報誌に掲載されていたクイズに、超音波で見えない臓器はどれでしょう? というのがあって、正解は消化管となっていました。ですから私も超音波で消化管を見ることはできないと認識していました。
ところが研修医1年目のあるときに膵がん疑いの患者さんを超音波で見る機会がありました。装置の性能も高くない頃ですし、やはり前部にある胃のガスが邪魔で見えない。
そこで水は超音波をよく通しますから、水を飲んでもらうことを思いつきました。すると膵臓が非常にきれいに見えたのです。しかもそれだけじゃない。膵臓の前を見ると、胃壁が重ね餅のような層構造になっているのが確認できました。ということは、超音波は消化管の診断に使えるのではないかと思ったわけです。
それからは胃潰瘍や胃がんで入院している患者さんに頼んでポカリスエットを飲んでもらい、超音波で見るということを続けました。
そういうことを繰り返して研修医2年目を迎えたころに、ちょっとした出来事がありました。勤めていた病院の臨床検査技師が急激な腹痛を訴え、体位変換もできないような状況でただ唸っているのです。消化器の先生方が集まって処置を相談しているんですが、胃内視鏡検査のような内視鏡が使える状況ではない。そこでちょっと頼んで超音波のプローブを当てさせてもらったのです。この頃には正常例を相当数見てきていたので、異常は一瞬で分かりました。胃壁が非常に肥厚して、胃角に1cm穴が開いている。「これは胃潰瘍の穿孔です」と先生方に進言したのですが、当然誰も信用しない。研修医が言っていることですし、根拠が超音波ですから。腹部単純レントゲンを撮ってもフリーエアがないということもありました。しかし、フリーエアのない消化管穿孔は早期では珍しくないのです。このときは鼻からチューブを入れて空気を押し込み、フリーエアが出るのを確認して手術に至りました。
このような手のうちようがない急性期でも、超音波なら一瞬で診断が下せる。これは消化管の臨床にも使えるなという確信を得た症例でした。ちなみにこのときの写真と所見はいまだに保管してありますよ。
超音波を用いる3つの目的。
スクリーニング、モニタリング、精密検査
消化管の診断で超音波を用いるのには目的が大きく3つあります。第一にスクリーニングです。胃が痛い、食欲がないという患者さんがいたとします。そういう場合、1cmくらいの早期がんや潰瘍ではそんな症状は出ないことがほとんどで、ある程度進行していることが考えられ、それは超音波で判別できます。
医療を行う側は保険点数分以上のものを返して初めて検査を行った意味がある。
そういう患者さんが当院に来た場合、初診の段階で主治医が超音波をオーダーすることになっているので、我々が何らかの疾患を見つけて診断できます。その日のうちに結果が分かりますから、患者さんも主治医も楽です。特に主治医は、考えをいろいろ巡らせてプランを考えずとも、とりあえず超音波をとればある程度のことがほぼ分かるということで、非常に効率的です。特に先ほど記した急性腹症の場合、我々のデータだと超音波で90%以上は診断できるので有用です。
次に疾患の経過観察、モニタリングです。慢性疾患の場合何らかのモニタリングが必要になります。調子がいい、悪いという患者さんの自覚症状も大きいのですが、客観的形態的データの取得に超音波が役に立ちます。通常このモニタリングにも内視鏡が用いられるのですが、例えば炎症性腸疾患(IBD)などは生涯にわたって罹患することになり、たび重なる内視鏡検査は患者さんにとって大きな苦痛です。大腸下部消化管内視鏡では前処置も含めて患者さんに負担を掛けます。その点超音波は前処置が不要で侵襲性が低く、患者さんの負担もほとんどない。30数年前に私は論文に記しましたが、当時の日本では見向きもされませんでした。しかし、欧米でそうした診断法が盛んになり、逆輸入という形で日本のドクターも関心を持つようになりました。ただ、一旦こういう施設で受診すると、患者さんが内視鏡を嫌がるようになるという問題があります。
というのも、超音波のあとに内視鏡検査をしても結果が変わらないということがほとんどだからです。患者さんにとっては「どうせ結果が同じなんだから、つらい内視鏡はやめて」ということになるんです。まあ、超音波がそのくらい有用であるという証左でもありますが…。

岡山県の中核に位置し、特定機能病院および高度急性期病院としての役割を果たす川崎医科大学附属病院
3つ目は精密検査です。一般的な認識として、結局超音波は単なるスクリーニングだと思われています。超音波で大まかに調べて、「このへんがちょっと気になる」程度のことが分かればいいのではないかという感じですね。しかし、超音波というのはCT、MRIに比べるとはるかに分解能が高く、細かいところが分かるのです。その上リアルタイムですから、非常に精密な診断ができます。それで我々の病院では、先行してCTが撮られていても、精査に超音波を使います。例えばがんなどの深達度、浸潤度がどのくらいか、小さな転移がないか、他臓器との関係はどうかなど、直接手術や治療方針に繋がるような結果を返しています。
どんな検査でもお金を頂いています。ならばお金に見合ったものを返さなければいけない、というのが私の考え方です。日本は皆保険制度のもと医療が行われているので、患者さんも医師もコストについてあまり意識しないと
思います。実際検査を重ねて投薬されても、患者さんの負担はそれほど重くない。しかし、医療を行う側は保険点数分、いやそれ以上のものを返して初めて検査を行った意味があるのだと思うべきです。検査の結果から、「あなたはこういう疾患だからこういう治療法がベストです」とサジェストするというのが一番望まれる形ですよね。だから我々は意味のある超音波検査をすることを、普段から心掛けています。
最初に挙げた超音波のスクリーニングがもっと全国的に広まれば、何らかの症状で開業医にかかったときにでも、ポンとエコーを当てるだけ、侵襲的な検査抜きに治療に繋げることができるはずです。患者さんにも医師にも優しく、しかもコストも抑えられる。こういう医療の入り口をずっと夢見て、30数年が経ちました。まだまだ道半ばですけどね。ただ、Point of Care US(POCUS)という概念が海外から入ってきて、状況は変わりつつあります。舶来に弱い日本人らしさがよく出ているなと思いますが、POCUSという名称とともに流行っているということを聞くようになりました。モニタリングについては、肝疾患などですでに浸透していて、超音波でモニタリングは当たり前のものになっています。問題は精密検査ですね。医師や技師の意識を変えて、いかに機器性能を活かした診断をしていくかということについては、まだまだ課題があると思っています。

超音波に関する先見性と、未来像。畠先生が描く医療のあり方に超音波は欠くことのできないものとなっています。
人の仕組みが知りたくて医師の道へ
入学試験面接で受験生に医師になりたい理由を訊くと皆判で押したように近親縁者が罹患したときのエピソードを持ち出して、ああいう医師になりたいんですというオチに持っていきますが、私は本当かな、っていつも思っています。翻って私自身が進路を決めた17、18歳の頃に、医師になって世の中の人を救いたいなどという高尚な考えは全くありませんでした。
それではなぜ医師になったのかといえば、思春期特有の「人間ってなんで生きているんだろう」という疑問がスタートでした。考えてもきりがないテーマということは分かっているんですが、図書館に行って人生について記した本を片っ端から読んでいったわけです。たしかにいいことが書かれていましたが、それは数学で言えば定理。「こうすれば、こうなる」という生き方のノウハウであって、どうして生きているかという公理ではない。では公理はどこにあるかとなると、宗教になってしまうんですね。
ですからこれについては今もって自分の中で解決していません。人は生物であり、社会的存在であるというところまでは分かりました。もともと私のプランとしては、生物学が好きだったので、医学部に行って人体がどう成立しているかを知りたかった。それを人の役に立てようなどと高尚なことは考えず、あくまで知りたかったのです。ですから卒業後は政治や法律、あるいは哲学や宗教など、人の社会的な側面を探求するために文系の大学に入り直して勉強したかった。しかし、自治医大に入ったため、卒業後は9年間地域医療に貢献する必要があって、一生懸命取り組んでいるうちにそっちの方が面白くなってしまって…。要するに物事はなんでもそうだと思いますが、ある領域を極めようとして勉強すると、その深さがわかるんです。終わりが見えないので、のめり込んで、それで現在に至るわけです。
いまだに定年後は文系の大学に行きたいとか、あるいは田舎に土地を買って農業に従事したいとか夢のようなことを考えているんですが…、まあ実現はしないでしょうね。
ゼネラリストにとって超音波は大きな武器になる
そんな私が消化器領域の医師になったのは…。私は日本消化器内視鏡学会や日本消化器病学会の専門医・指導医という肩書きを持っていますが、実は自分自身としては消化器専門という意識はありません。自治医大の特性として、僻地に一人で赴任するという使命があります。そんな医師のもとに急患が来て、「いや、僕は消化器専門だからわかりません」というわけにはいきません。100点は取れないとしても、全ての領域で80点はとりたいというところからスタートしています。ですから骨折の整復や心カテなど全ての手技を経験しています。ただ僻地の中核病院ではやはり消化器系の患者さんが多いのです。自然に超音波や内視鏡を扱う頻度が高くなり、超音波の研究をしたいと思ったときに、当時の院長先生である末永健二先生の専門が消化管で、そのお弟子さんである現川崎医大教授の春間賢先生を紹介いただきました。 以降、IBD、炎症性腸疾患を中心に超音波の研究をするようになって、なんとなく周りから消化器専門と見られるようになったという感じですね。
かっこよくいえばゼネラリストということになるのだろうと思います。そして、ゼネラリストを目指す医師にとって超音波というのは非常に大きな武器になる。ですから私や当院は、腹部や甲状腺、頸動脈、乳腺、関節、体表、下肢
静脈、下肢動脈、シャントなど、ほぼ全ての領域における超音波診断を皆で受け持つようにしてるわけです。

超音波こそゼネラリストの強力な武器になるという畠先生の考えのもと、
川崎医科大学附属病院では初診の段階から超音波検査を重用しています。
主訴から想定する診断と実際の疾患の乖離を防ぐ超音波
医師にとって自分の専門領域しか診ないのは、とても楽なんですが、大学病院や一般病院で幅広い診療科目を掲げていると、どういう患者さんが来るか分からないというのが実際です。例えば、「今朝から胃が痛くて吐き気がする」と訴える患者さんが来た場合、まず受付で看護師が適切な科に振り分けます。ここで見立て違いをすると、悲惨なことになるわけで、ありがちなのが胃腸内科に案内してしまうことです。患者さんも納得して向かうわけですが、胃腸内科では診療の幅が決まってしまうことが多く、「じゃあ胃内視鏡検査をしましょう」ということになります。ところが、この流れで診療が行われると全国の中核病院で年に1〜2例、患者さんが心停止するケースがあるのです。患者さんが胃痛を訴える場合、実は心窩部痛で原因が心筋梗塞ということがあります。あるいは心筋炎だと消化器症状と同じ非常に強い吐き気が出ることがあります。こういう例があるので、我々は主治医がまず超音波をオーダーします。胃痛のような心窩部痛を訴える患者さんの場合、必ず心臓も診るように伝えています。
というのも、内視鏡をしようとすると、心拍数を上げる抗コリン剤を注射して、さらにストレスを与えることになります。さらに言えば、喉頭蓋には交感神経が密集していて、内視鏡がそこに触れてしまうと血圧が一気に上がってしまいます。このように心筋炎や心筋梗塞の患者さんにとって非常にリスキーなことをしているわけで、痛みの原因が胃ではなく心臓にあった場合、内視鏡施術中に心停止を起こすことがあるわけです。つまり、主訴から想定する診断と現実の疾患が大きく乖離することは珍しくありません。
だからこそ、多種多様な患者さんが来る病院ではさまざまな疾患を想定することが大切で、そこで簡単に検査ができる超音波は非常に役に立ちます。これは間違いありません。特に開業医の先生にはとても有力な武器になります。多くのリスクを背負って多様な患者さんを相手に診療に取り組む開業医の先生は、大病院のように急患をストレッチャーに載せて、多くのスタッフとともに検査から診断ができるわけではありません。しかし、小規模な開業医の診察室でも超音波なら置けます。使いようによっては非常に強い武器になるのです。
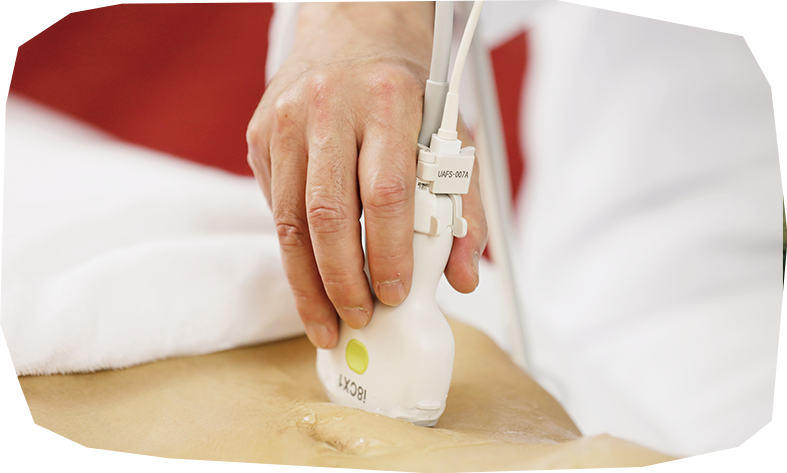
スムーズかつ的確なプローブ走査に、畠先生の30年に及ぶキャリアが現れます。
POCTから一歩踏み込んだPOCUSのススメ
看護師が入院患者のベッドサイドで体温や血圧、血糖値などを測りますがこれらはすべてPoint of Care Testing「POCT」です。臨床の現場で検査を行うということで、装置のポータビリティが求められ、結果超音波が加わるようになりました。これがPoint of Care US で「POCUS」と呼ばれるようになりました。これは先ほど述べた超音波の3つの目的のうち、精密検査に値する方法ではありません。というのは、携行性を重視した装置を使用するため、ハイエンドの機能が搭載されているわけではないこと、そして検査を行う人も必ずしも超音波が専門ではない先生方が使うということもあり、ある症状に対してポイントを決め、それがあるかないかの判断をする程度だからです。たとえば肝硬変などで腹水のある患者さんに対して、治療効果を測定するために腹水の増減を測ることなどは、お腹にプローブを当てるだけなのでPOCUSにはとても適していると思います。当院では、POCUSができるほど装置が行き渡っていないので、腹水のモニタリングのために患者さんに超音波室まで降りてきてもらっていますが、気持ちとしては主治医が自分でおやりになった方がいい。その方が患者さんが楽ですからね。また、今後は医師よりも看護師が超音波を普通に使うようになると思います。というのも、入院患者が便秘だというと、すぐに浣腸したりするわけです。しかし肛門に近い左半結腸に便が降りていないと浣腸はあまり意味がない。ここで超音波を使って直腸を見れば、浣腸の適応かどうかは一瞬で分かります。そういうことを看護師が判断するところも少しずつ出てきたと聞いています。今後はこうしたPOCUSの主体が、プライマリケアの医師と共に看護師やコ・メディカルに広がっていくだろうと期待しています。適応例をもう一つ挙げると、経鼻胃管があります。栄養チューブを鼻から胃に入れることですが、誤って肺にチューブが入って患者さんが亡くなってしまったということがあり、確認作業がどんどん厳しくなっていきました。しかし、これも超音波で見ればすぐに分かることです。わずかな教育でチューブの位置が正しく胃に入っているか確認できます。
日本では法的に看護師が超音波を用いることが許可されているのですが、医療文化として行われてきていません。そのため、これまで看護師にそういう話をしてもキョトンとした顔をされましたが、最近はPOCUSに興味を持つ看護師が出てきているようです。
また、日本では行われていないようですが、熟練者の技術が必要な静脈穿刺も超音波ガイド下で行う例があり、そのための装置もあります。超音波を用いれば血管が見えますから、「名人芸」に頼らずとも確認しながら針を刺すことができるはずです。
指導的な立場にいる消化管の専門医が超音波というモダリティを認識していない
POCUSでネガティブでも病気がないとは判断しない
すでに確立されている急性腹症のプロトコルがあります。プローブを当てる箇所、手順などで、世界中で論文が書かれていて、臨床的な効果はどの文献でも非常に有意義であると結論づけられています。私としては、やらないよりはやった方がいいだろうと思います。
ただし、我々超音波の専門医が普段行うような、系統的かつある意味緻密な走査ではないので、やって異常が見つかったら次のステップへ進むことはいいのですが、なにも見つからなかったからといって、異常なしと判定するのだけはやめた方がいいと考えています。
POCUSがネガティブだから、病気はないと考えてはいけないということです。